心源性晕厥是心排血量突然降低引起脑缺血而诱发的晕厥。患者的脑供血骤然减少或停止而出现的短暂意识丧失,常伴有肌张力丧失而不能维持一定的体位。近日,在2022年中国临床心血管病学大会(4C 2022)上,来自广东省人民医院的吴书林教授对心源性晕厥的分类、检查、病因、临床表现及心电图诊断等进行了阐述。➤ 多伴面色苍白、发绀、呼吸困难;心率和心律明显改变;偶伴抽搐,晕厥一般持续数秒或2-5分钟后意识清醒;➤ 可能与运动或劳累相关,多有摔伤甚至大小便失禁,严重者可猝死;➤ 存在器质性心脏病或左心室功能不全者,若出现晕厥,应高度警惕猝死风险。如室速引起晕厥发作、心室扑动和心室颤动、阿斯综合征、频发多源室性期前收缩。如阵发性室上性心动过速、房扑和房颤、预激合并房颤或房扑。(1)风湿性心脏瓣膜病变:重度二尖瓣狭窄、主动脉瓣狭窄;(2)先天性或退行性瓣膜病变:先天性二尖瓣狭窄、先天性或退行性主动脉瓣口、瓣上、瓣下狭窄;(3)心脏肿瘤:主要见于左房黏液瘤,属良性肿瘤。当瘤体嵌顿于房室瓣口时,使心排血量急剧降低甚至中断,导致晕厥发作或猝死。多在变更体位时出现;(4)心腔内附壁血栓:左侧心脏大的附壁血栓也可阻塞二尖瓣口导致晕厥发作;(5)急性肺栓塞:大面积肺栓塞时,可使左心回心血量骤减,导致心源性晕厥的发作;(6)主动脉夹层:当主动脉弓夹层累及一侧颈总动脉时可出现晕厥;(7)心脏压塞:外伤、手术、急性心梗所致心脏破裂等原因使心包腔内积液突然增加,静脉回流急剧降低,导致晕厥发作。(1)冠心病心肌梗死:当发生心源性休克时,因左心排出量急剧下降,导致晕厥和猝死。部分急性心肌梗死患者以晕厥或猝死作为首发症状就诊。部分患者晕厥发作为因合并严重心律失常所致;(2)冠状动脉畸形(冠脉起源异常)或川崎病并发冠状动脉狭窄病变;(4)心肌病:扩张型心肌病、肥厚型心肌病、限制型心肌病、致心律失常性右室心肌病。(1)法洛四联症:多在运动或体力活动时发生晕厥,因为运动致外周血管阻力降低,右室流出道反射性痉挛,引起右向左分流量增加,使动脉血氧分压进一步下降、脑缺氧加重而发生晕厥。也有因心律失常所致;
(2)艾森曼格综合征:因肺动脉高压,偶可有晕厥发作。
可发现心律失常、传导阻滞或心梗,对诊断心源性晕厥很有价值。可发现心包积液、梗阻性肥厚型心肌病、心房黏液瘤、瓣膜病变等情况,对鉴别心源性晕厥的原因有一定帮助。诊断晕厥原因的一种有效方法,能记录患者24h以上在活动或安静时的心电图改变,有助于发现间歇发作的心律失常。更重要的是,动态心电图监测可正确评价心电图表现与症状之间的相关性。如果晕厥发作时能记录到严重心律失常,心源性晕厥的诊断往往可以确定。对确定不明原因的晕厥有重要价值,通过测定窦房结恢复时间和窦房结传导时间,发现窦房结功能紊乱,通过希氏束图,发现房室传导原因;通过诱发快速性心律失常,如速率极快的室上性心动过速、持久或阵发性室性心动过速来辅助诊断。如果诱发心律失常时出现晕厥发作,则确诊。用于检测心律失常的皮下监测装置,常用于评估病因不明的心悸或晕厥。除此之外,MRI或CT脑扫描检查、单导心电图记录或智能手表也有助于心源性晕厥的诊断。
窦房结及其周围组织的病变,导致起搏功能和/或冲动传导障碍,产生一系列心律失常的综合表现。晕厥常见于慢-快综合征者,常在快速心律失常(多为阵发性房颤)发作突然停止后出现长R-R间距诱发,系超速抑制加重了窦房结功能的抑制程度所致。1)病因
① 冠心病;
②非特异性退行性纤维化;
③ 炎症性疾病:急慢性心肌炎症性疾病、心包炎等;
④先天性疾病;
⑤ 外科手术、导管消融术;
⑥年龄较大者多考虑前两者,年轻者多考虑炎症性疾病。2)临床表现
①脑供血不足:眩晕、黑曚或晕厥,阿斯综合征、猝死;
②心脏供血不足:心悸、心绞痛、心衰;
③肾脏供血不足:腰酸痛、尿少,严重者出现氮质血症;3)心电图表现
①持续伴有临床症状的窦性心动过缓(<40-50bpm);
②窦房阻滞;
③窦性停搏(≥2 s)
④双结病:在上述基础上,如不能及时出现交界区逸搏(逸搏周期>1.5s)或逸搏心律的频率<40bpm。
⑤慢-快综合征:在窦性心动过缓的基础上,或出现室上性心动过速、房扑、房颤;⑥全传导系统疾病:同时伴有窦房传导阻滞、房室传导阻滞及室内传导阻滞。4)动态心电图表现
①窦性心动过缓(≤40bpm,持续1 min);
②Ⅱ度Ⅱ型窦房阻滞;窦性停搏>2 s;窦性心动过缓伴短阵室上性心动过速、房颤或房扑,发作停止后,窦性搏动恢复时间>2s。➤除外继发因素,具备下列条件之一者,可诊断为SSS:③长时间明显的窦性心动过缓(≤50bpm),常同时伴上述1项或2项;➤ 慢-快综合征:具有上述①、③项基本条件,并伴有阵发性异位心动过速;➤ 双结病:具有上述①-③项基本条件,同时并发房室交界区起搏功能障碍(交界性逸搏周期≥2s)和/或房室传导阻滞;➤ 全传导系统障碍:在双结病基础上,同时并发室内传导阻滞。AVB包括Ⅰ度、Ⅱ度及Ⅲ度,其中Ⅰ度本身不发生晕厥,但是Ⅱ度、Ⅲ度持续性或阵发性房室传导阻滞都可以引起晕厥。心电图有助于明确AVB的部位(房室、束支)和程度[Ⅰ度、Ⅱ度(Ⅰ型、Ⅱ型)、Ⅲ度]。➤ 当晕厥和症状性心动过缓之间存在确定的关系时,起搏器植入适用于病态窦房结综合征和房室传导阻滞(Ⅰ,B)。
➤ 即使没有证据表明症状与心电图之间存在相关性,心脏起搏也适用于间歇性/阵发性Ⅲ度或Ⅱ度房室传导阻滞(包括慢室率房颤)患者(Ⅰ,C)。
➤ 当晕厥和无症状窦房结功能障碍的关系不太确定时,应考虑心脏起搏(Ⅱa,C)。
➤当可逆性原因引起心动过缓时,不推荐起搏器植入(Ⅲ,C)。
➤心脏起搏治疗适用于晕厥、束支传导阻滞患者,心脏电生理检查阳性或植入式心电记录设备记录到的房室传导阻滞患者(Ⅰ,B)。
➤不明原因晕厥和双束支阻滞患者可考虑心脏起搏治疗(Ⅱb,B)。(1)主要表现为心脏结构正常,QT间期延长和T波异常;
(2)心律失常发作时呈典型的尖端扭转型室性心动过速,易发生晕厥和猝死;
(3)以LQT1、 LQT2、LQT3这三个亚型为主。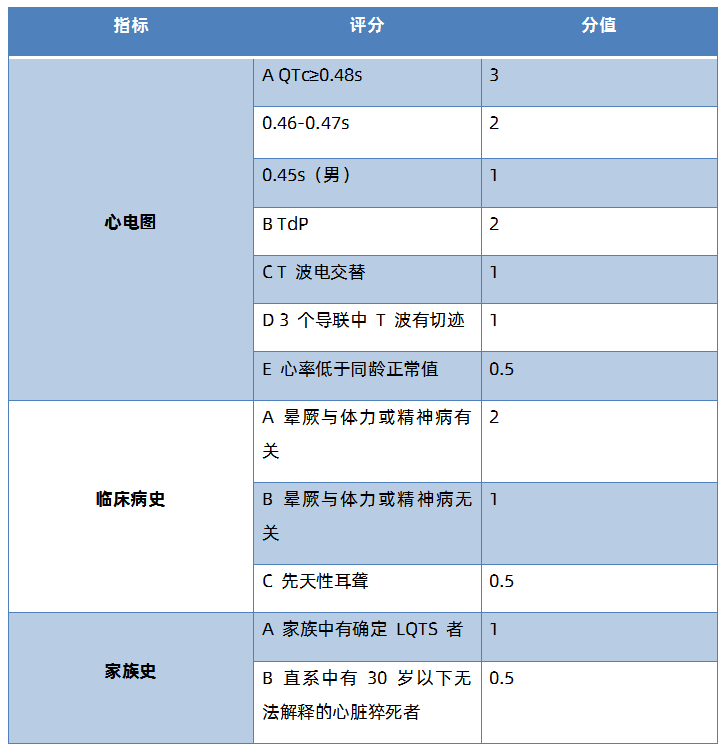
注:<1分,可能性小;1-3分可能为LQTS;≥3.5分,可能性大
➤β受体阻滞剂可显著降低晕厥再发,及致死性事件风险。
➤对β受体阻滞剂的反应性取决于患者的基因型,除LQTS3者均推荐使用。
➤当LQTS患者在服用足量β受体阻滞剂仍发生不明原因晕厥时,可考虑β受体阻滞剂治疗,同时行ICD植入(Ⅱa,B)。
➤当症状性LQTS患者出现下列情况时应考虑左心交感神经去除术(Ⅱa,C):
①β受体阻滞剂无效,不耐受或禁忌,
② ICD 治疗禁忌或拒绝ICD植入,
③患者接受β受体阻滞剂治疗时ICD仍反复多次放电。
➤基于针对已知SCD危险因素的多方面分析,对于SCD风险低但反复发作不明原因晕厥的患者,建议植入ILR,而非ICD(Ⅱa,C)。➤SQTS是一种以心电图QT间期缩短(QTc≤340 ms)、伴致命性心律失常为特征的遗传性心脏电紊乱疾病;
➤SQT1、SQT2、SQT3分别由KCNH2、KCNQ1、KCNJ2基因突变引起;
➤有短QT心电图改变、晕厥原因疑似为心律失常的患者,可以考虑植入ICD。CPVT的特征为肾上腺素诱导的双向性或多形性室速,CPVT1、CPVT2、CPVT3分别由RYR2、CASQ2、 TRND基因突变引起。➤多在10-20岁出现症状,3岁以前发病少见;
➤运动或情绪激动引起的晕厥;
➤ 面色苍白、头晕、全身无力,严重者晕厥可伴惊厥、二便失禁,数秒或数分钟后可自行恢复;➤静息时心电图形态无明显异常,QT在正常范围内,但心率普遍偏慢;
➤发作时,有特征性心电图改变:双向性VT——呈右束支阻滞样,电轴左偏与右偏逐跳交替。部分表现为多形性室速/ 室颤;
➤运动负荷试验:心率增快到一定程度后开始出现室早,随后室早次数逐渐增多,呈二联律或三联律,并表现出多形性,最终导致双向性或多形性室速。➤可疑心律失常性晕厥的CPVT患者,应限制运动(Ⅰ,C)。
➤CPVT发生负荷诱发晕厥的患者,推荐使用无内在交感活性的β受体阻滞剂(Ⅰ,C)。
➤CPVT且反复发生可疑心律失常性晕厥患者,在β受体阻滞剂治疗基础上,可考虑氟卡胺治疗(Ⅱa,C)。
➤尽管已经优化药物治疗或LCSD,仍有负荷诱发晕厥的CPVT患者,可以植入ICD(Ⅱa,B)。
➤仍然发生晕厥或室性心律失常的CPVT患者,可考虑使用维拉帕米,同时联合或不联合使用β受体阻滞剂(Ⅱb,C)。
➤尽管已经优化药物治疗,仍有晕厥或症状性室性心律失常的CPVT患者,可以考虑LCSD(Ⅱb,C)。➤多发于年轻男性,表现为心脏结构正常,心电图呈右束支传导阻滞和右心前区导联的ST段抬高。
➤与心室颤动和心脏性猝死的高风险相关。
➤当诊断为心电图型Ⅰ型的自发性Brugada综合征患者出现不明原因晕厥时,可考虑植入ICD(Ⅱa,C)。
➤基于针对已知SCD危险因素的多方面分析,对于SCD风险低但反复发作不明原因晕厥的患者,建议植入ILR,而非ICD(Ⅱa,C)。患者发生SCD的高危因素包括年轻患者、有早发SCD家族史、最大左心室壁厚度≥30 mm、非持续性室性心动过速、运动时血压不能正常升高、左心房内径扩大及心脏磁共振LGE阳性。也可用SCD风险评估模型计算5年内SCD发生概率。高危患者应预防性植入ICD,不明原因晕厥对SCD和ICD适当放电有独立预测作用。2020 AHA/ACC肥厚型心肌病诊疗指南建议,肥厚型心肌病患者进行初始心电图和24~48h动态心电图监测,然后每1~2年进行一次心电图监测。出现心悸或头晕的患者,建议延长监测时间,因为只有在监测时出现症状才具有诊断性。适应证患者可室间隔减容术或植入ICD等。[1] 中华心血管病杂志编辑委员会, 中国生物医学工程学会心律分会, 中国老年学和老年医学学会心血管病专业委员会, 等. 晕厥诊断与治疗中国专家共识(2018)[J] .中华心血管病杂志, 2019, 47(2): 96-107.[2] Steve R. Ommen, Seema Mital, Michael A. Burke, et al. 2020 AHA/ACC Guideline for the Diagnosis and Treatment of Patients With Hypertrophic Cardiomyopathy: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. J Am Coll Cardiol. Nov 20, 2020. Epublished DOI: 10.1016/j.jacc.2020.08.045.